「健康診断で『腎臓の数値が悪い』と言われたけれど、自覚症状がなくてピンとこない」
「親が腎臓病と診断された。透析にはなってほしくないけれど、食事は何を作ればいいの?」
このような不安を抱えて、このページに辿り着かれたのではないでしょうか。
私は現在、在宅医療クリニックの事務長を務めていますが、これまでに重度心身障害者病棟や、高度救命救急センターでの救急看護、さらには高齢者施設の統括部長として、医療と介護のあらゆる現場を見てきました。
その経験から断言できることが一つあります。
「腎臓病は、”急性期”で命を拾っても、その後の”生活”ですべてが決まる」ということです。
救急の現場で透析導入の瞬間に立ち会った経験と、施設や在宅で「透析とどう付き合って生きるか」を支えてきた経験。
この両方の視点を持つ現役看護師として、「腎臓病の正体」と「家族ができる具体的な守り方」を、どこよりも分かりやすく、実践的に解説します。
腎臓病とは?「沈黙の臓器」が悲鳴を上げているサイン
腎臓病とは、その名の通り腎臓の働きが悪くなる病気の総称です。
腎臓は、体内の環境を一定に保つための「高性能な化学プラント」のような役割を果たしています。
このプラントの機能が低下すると、全身に様々な毒素が回り、命に関わる状態に陥ります。
腎臓が担う5つの重要な役割
私たちは普段意識しませんが、腎臓は24時間休まず以下の5つの仕事をしています。
- 老廃物の排出:血液をろ過し、不要な毒素を尿として捨てる。
- 水分の調整:体内の水分量を一定に保ち、むくみを防ぐ。
- 血圧の調整:血圧をコントロールするホルモン(レニン)を出す。
- 赤血球を作る司令塔:造血ホルモン(エリスロポエチン)を出し、貧血を防ぐ。
- 骨を強くする:ビタミンDを活性化させ、カルシウムの吸収を助ける。
「腎臓が悪い=おしっこが出ない」と思われがちですが、初期段階では尿量は変わらないことが多いです。
その代わり、「貧血が進む」「血圧が急に上がった」「骨が脆くなる」といった、一見関係なさそうな症状が現れるのが腎臓病の怖いところです。
なぜ「沈黙の臓器」と呼ばれるのか?
腎臓の中には「糸球体(しきゅうたい)」という微細なフィルターが、左右合わせて約200万個詰まっています。
このフィルターは非常に我慢強く、半分以上が壊れても、残ったフィルターがフル稼働して機能を補います。
そのため、機能の約70〜80%が失われるまで、自覚症状はほとんど現れません。
「むくみ」や「だるさ」が出た時には、すでに腎機能がかなり低下している(不可逆的な状態)可能性が高いのです。
だからこそ、健康診断の数値(eGFRや尿タンパク)での早期発見がすべてを左右します。
「もう手遅れかもしれない」と一人で震えていませんか?
透析を回避するために今すぐ知っておくべき「保存療法」の新常識を、現役看護師が分かりやすく解説します。
新たな国民病「CKD(慢性腎臓病)」の定義と診断基準
近年、特に注目されているのが「CKD(慢性腎臓病)」という概念です。
これは特定の病名ではなく、「腎臓の機能が慢性的に低下している状態」全体を指します。
日本の患者数は約1,330万人という現実
日本腎臓学会の推計によると、日本のCKD患者数は約1,330万人。
これは成人の約8人に1人にあたります。
もはや腎臓病は特別な病気ではなく、誰もがなり得る「国民病」なのです。
CKD(慢性腎臓病)は、脳卒中や心筋梗塞などの心血管疾患(CVD)発症の重大なリスクファクターであることが明らかになっています。
出典:厚生労働省|腎疾患対策
eGFR(腎機能)の数値の見方とステージ分類
健康診断の結果表をお持ちであれば、「eGFR(推算糸球体濾過量)」という項目を確認してください。
これが「腎臓の点数(100点満点)」のようなものです。
| ステージ | eGFR値 | 状態の目安 |
|---|---|---|
| G1 | 90以上 | 正常または高値(ただし尿異常などがある場合) |
| G2 | 60〜89 | 正常または軽度低下 |
| G3a | 45〜59 | 軽度〜中等度低下(要注意ライン) |
| G3b | 30〜44 | 中等度〜高度低下 |
| G4 | 15〜29 | 高度低下(専門医による治療が必須) |
| G5 | 15未満 | 末期腎不全(透析や移植の検討) |
※CKD診療ガイドラインを基に筆者作成
一般的に、eGFRが60を下回ると「CKD(慢性腎臓病)」と診断されます。
この段階から適切な治療介入を行えば、G5(透析)への進行を防いだり、大幅に遅らせたりすることが可能です。
腎臓が悪くなる主な原因|生活習慣病との深い関係
「昔は腎炎(腎臓自体の炎症)が原因と言われていましたが、今は違います」
現在、透析導入の原因となっている疾患のランキングを見ると、私たちの生活習慣がいかに腎臓に負担をかけているかが分かります。
1位:糖尿病性腎症(約40%)
血液中の糖分が高い状態(糖尿病)が続くと、腎臓のフィルターが目詰まりを起こし、ボロボロになってしまいます。
現在、透析になる原因の第1位です。
「血糖値が高い」と言われている方は、同時に腎臓も傷ついていると考えるべきです。
2位:腎硬化症(高血圧)
高血圧が続くと、腎臓の血管が動脈硬化を起こして硬くなり、血液の流れが悪くなります。
腎臓は血液の塊のような臓器ですから、血流不足は致命的です。
高齢者に非常に多いのがこのタイプです。
3位:慢性糸球体腎炎
IgA腎症など、免疫の異常によって腎臓に炎症が起きる病気です。
若い方でも発症することがあり、検尿での「血尿・タンパク尿」が発見のきっかけになります。
腎臓病の進行を遅らせるために今すぐできること
「腎臓病は治らない」と聞いて絶望する必要はありません。
失われた機能(死んでしまった細胞)を元に戻すことは現代医学でも難しいですが、「残っている機能を大切に使い、長持ちさせる」ことは十分に可能です。
そのための「3つの柱」をご紹介します。
1. 【食事の基本】塩分制限が最優先
腎臓を守るための食事で、最も効果的かつ重要なのが「減塩」です。
- 塩分目標:1日6g未満(日本人の平均摂取量は約10gなので、半分近く減らすイメージです)
- 味噌汁や麺類の汁は残す。
- 「かける」醤油ではなく、「つける」ポン酢や減塩調味料を活用する。
また、ステージが進行すると「たんぱく質制限」や「カリウム制限(生野菜や果物の制限)」が必要になりますが、これは自己判断せず、必ず主治医や管理栄養士の指導に従ってください。
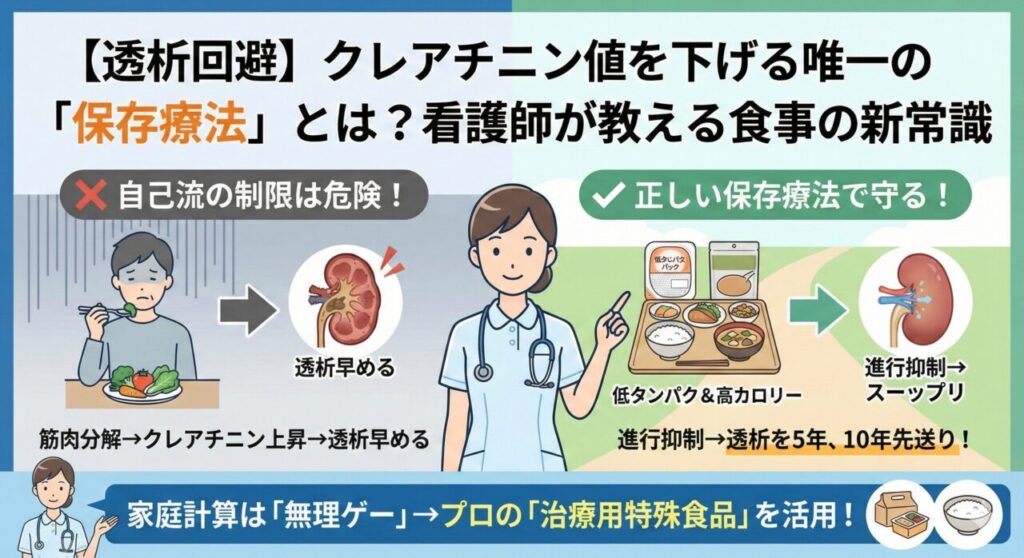
毎日の計算と献立作りに、心も体も疲れ切っていませんか?
看護師が実食して厳選した「数値が改善する」宅配弁当ランキングや、我慢しなくていい「数値を守る神おやつ」を活用して、食事の楽しみを取り戻しましょう。
2. 血圧管理と適正体重の維持
腎臓にとって、高血圧は最大の敵です。家庭用血圧計を購入し、毎日測定してください。
目標は「130/80mmHg未満」が一般的ですが、年齢や状態によるため医師に確認しましょう。
また、肥満も腎臓に負担をかけるため、適正体重を目指すことが重要です。
3. 薬物療法と定期的な通院
自己判断での通院中断が最も危険です。
最近では、腎臓を保護する効果のある新しい薬(SGLT2阻害薬など)も登場しています。
「症状がないから行かなくていいや」ではなく、数値をモニタリングし続けることが、将来の透析を防ぐ命綱になります。
腎臓病に関するよくある質問
- 腎臓病は完治しますか?低下した数値は元に戻るのでしょうか?
-
急性腎障害などを除き、慢性腎臓病(CKD)で一度失われた腎機能を完全に元の状態に戻すことは、現代医学では困難とされています。
しかし、絶望する必要はありません。治療の最大の目的は「完治」ではなく、「進行を食い止める(または極限まで遅らせる)」ことです。早期に発見し、血圧管理や食事療法を徹底することで、透析に至ることなく生涯を健やかに過ごされる方も大勢いらっしゃいます。 - 腎臓に良い食べ物や、数値を下げるサプリメントはありますか?
-
残念ながら「これを食べれば腎臓が良くなる」という魔法の食材やサプリメントは存在しません。
腎臓病の食事療法で最も重要なのは、特定のものを摂る「足し算」ではなく、負担を減らす「引き算」です。具体的には「塩分」を控えることが最優先となります。また、一般的に体に良いとされる「カリウム」や「たんぱく質」も、腎機能の段階によっては制限が必要になるため、サプリメントの自己判断での摂取は非常に危険です。必ず主治医や管理栄養士に相談してください。 - 将来、透析が必要になっても老人ホームや施設に入居できますか?
-
入居自体は可能ですが、施設選びには注意が必要です。
透析通院には週3回、クリニックへの送迎が必要になるため、「施設が送迎を対応してくれるか」「近隣に透析クリニックがあるか」が重要な判断基準になります。施設統括の経験から申し上げますと、透析患者様を受け入れ慣れている施設とそうでない施設では、体重管理やシャント(血管)の観察などのリスク管理能力に差が出ます。入居を検討する際は、紹介会社や施設のケアマネジャーに「透析受け入れ実績」を必ず確認してください。 - 親が腎臓病になりました。子である私にも遺伝しますか?
-
「多発性嚢胞腎(たはつせいのうほうじん)」など一部の遺伝性疾患を除き、多くの腎臓病(糖尿病性腎症や高血圧による腎硬化症など)は、遺伝そのものよりも「生活習慣」の共有が原因となることが多いです。
味の濃い食事、運動不足、喫煙といった家族で共有しやすい生活習慣が、結果として家族内での発症リスクを高めます。ご家族が診断されたことを「一家の生活習慣を見直すサイン」と捉え、減塩などの予防に共に取り組むことが、将来の自分を守ることにも繋がります。 - 腎臓病の治療は長くかかると聞きました。経済的な支援制度はありますか?
-
はい、腎機能の状態に応じて複数の公的支援が受けられます。
まず、透析治療が必要になった場合は「特定疾病療養受療証」を申請することで、毎月の自己負担上限額が1万円(所得により2万円)に抑えられます。また、腎機能障害の程度によっては「身体障害者手帳」の交付対象となり、医療費の助成制度(自治体による)や税金の控除、公共交通機関の割引などが受けられる場合があります。クリニックの事務長や、病院のソーシャルワーカーに早めに相談することをお勧めします。 - 腎臓が悪いと安静にしていなければなりませんか?運動は控えるべきでしょうか?
-
以前は「腎臓病は安静第一」と言われていましたが、現在は「適度な運動(腎リハビリテーション)」が推奨されています。
激しい筋トレは避けるべきですが、ウォーキングなどの有酸素運動は、血圧改善や肥満解消を通じて腎臓への負担を減らす効果があることが分かってきました。ただし、心臓疾患の合併がある場合や、ステージが非常に進行している場合は制限が必要なケースもあります。ご自身の状態に適した運動量について、まずは主治医に確認してから始めるようにしてください。
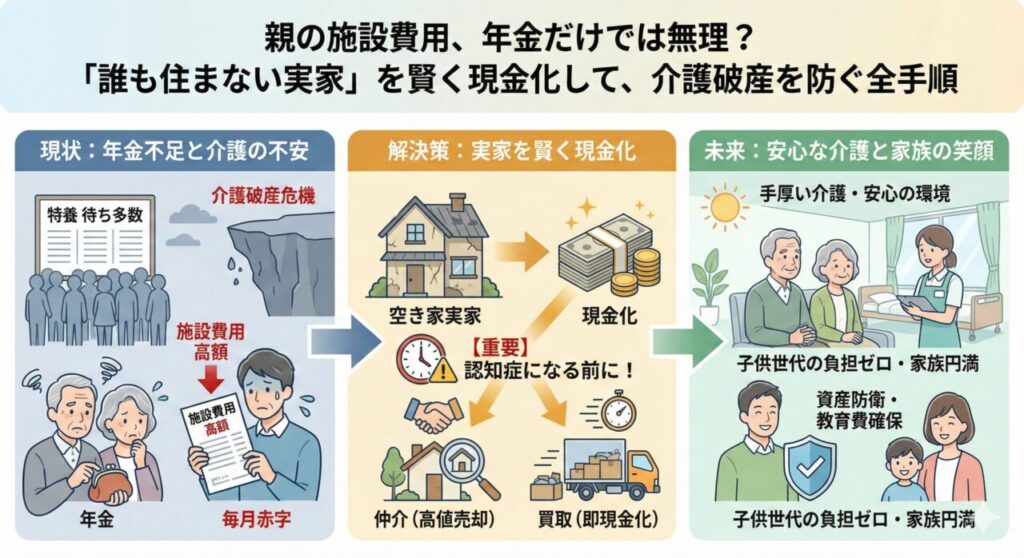
「施設費用はいくらかかる?」「実家はどうすればいい?」という不安を抱えている方へ。
「誰も住まない実家」を賢く現金化して介護破産を防ぐ全手順を確認し、将来のゆとりを確保しておきましょう。
まとめ|早期発見と正しい理解が家族の未来を守る
腎臓病は、一度進行すると元の状態には戻りません。
しかし、早期に発見し、適切な生活習慣の改善を行えば、天寿を全うするまで透析を回避できるケースも増えています。
ご家族ができる最大のサポートは、「正しい知識を持つこと」と「食事療法を孤立させないこと」です。
減塩の食事は、患者本人だけでなく、ご家族全員の健康にとってもプラスになります。
まずは次回の食事から、醤油の量を少し減らすことから始めてみませんか?
不安なことがあれば、かかりつけ医や、各自治体の「腎臓病相談窓口」に相談することをお勧めします。
「完璧な介護」を目指すと、共倒れのリスクが高まります。
「主食は宅配、おやつは手作り」という賢い手抜き術や、計算ストレスを1/3にするプロの技を、今日から取り入れてみてください。