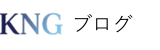「親の通院が限界…訪問診療に変えたいけど、変な先生が来たらどうしよう?」
「24時間対応って書いてあるけど、本当に夜中でもすぐ来てくれるの?」
私はこれまで、急性期病院から自宅へ戻る患者様や、通院困難となった高齢のご家族など、数百件以上の「在宅医療導入」の現場に立ち会ってきました。
現場に身を置く人間として、きれいごとなしで断言します。
在宅医療の質、ひいては「最期の時間の幸福度」は、選ぶクリニックで9割決まります。
残念ながら、ホームページに「24時間365日対応」とあっても、実態はコールセンター任せだったり、医師が疲弊しきって対応がおざなりだったりするケースは確実に存在します。
この記事では、一般の方には見えにくい「医療業界の裏側」を知る事務長の視点で、絶対に後悔しないクリニック選びの7つの基準を包み隠さずお伝えします。
この記事でわかる「プロの視点」
- 「機能強化型」を選ぶべき明確な理由(データ的根拠)
- 契約前に見抜く!ブラックなクリニックの「危険サイン」
- 「良い医師」を見極めるための魔法の質問
結論:在宅医療の質を左右する「7つの選定基準」
良いクリニックを見分けるには、以下の7つのポイントをチェックしてください。
これは私が「自分の親を任せるならここを見る」という、忖度なしの厳格な基準です。
- 機能強化型在宅療養支援診療所の届出があるか
- 24時間対応の実態(誰が来るか)
- 看取り・ACPへのスタンス
- ICTを活用した多職種連携レベル
- 医師の体制(複数名によるリスクヘッジ)
- 必要な医療処置への対応力
- 医師との相性・対話力
それぞれ詳しく解説します。
1. 「機能強化型在宅療養支援診療所」の届出があるか
最も客観的で信頼できる指標です。
在宅医療を行うクリニックには「一般型」と「機能強化型」がありますが、必ず「機能強化型」を選んでください。
なぜなら、機能強化型を名乗るには厚生労働省が定める以下の厳しい実績要件をクリアしなければならないからです。
| チェック項目 | 機能強化型の基準(単独型) |
|---|---|
| 緊急往診の実績 | 過去1年に10件以上の実績 |
| 看取りの実績 | 過去1年に2件以上の実績 |
| 医師の体制 | 常勤医師3名以上 (※病床あり・連携型などは要件が異なる) |
出典:厚生労働省「在宅医療の現状について」より筆者作成
つまり、この届出がある時点で「実際に24時間動き、自宅での看取りを数多く経験しているプロ集団」であることの証明になります。
2. 「24時間対応」の”中身”を確認する
ここが最大の落とし穴です。
「24時間対応」と書いてあっても、夜間や休日は「全く面識のない外部のアルバイト医師(当直医)」が派遣される契約になっているクリニックがあります。
⚠️ ここを必ず質問してください
夜中に熱が出たり急変した時、来てくれるのはいつもの先生(または同じクリニックの先生)ですか?
カルテ情報が共有されていない医師が来ると、患者様の細かな病状や「延命治療を望まない」といった意思が伝わらず、不本意な救急搬送に繋がるリスクがあります。
「当院の常勤医がローテーションで対応します」や「いつでも私が来ます」と即答できるクリニックが理想です。
24時間対応や機能強化型の手厚い体制は安心ですが、気になる訪問診療の費用が高くなる仕組みと安くする方法については、こちらの記事で詳しく解説しています。
3. 看取り(ターミナルケア)・ACPへのスタンス
在宅医療のゴールは「安心して最期を迎えること」も含みます。
そこで重要になるのが、ACP(アドバンス・ケア・プランニング/人生会議)への積極性です。
「うちは重症化したら入院してもらいます」というスタンスのクリニックでは、いざという時に救急車を呼ぶしかなくなり、スパゲッティ症候群(望まない管につながれた状態)になる可能性があります。
- 「最期まで家で診てくれますか?」という質問に力強く頷いてくれるか
- 「苦痛緩和(モルヒネ等)」の提案ができるか
これらを確認しましょう。
4. ICTを活用した「多職種連携」のレベル
在宅医療は医師一人では完結しません。訪問看護師、ケアマネジャー、薬剤師との「チーム戦」です。
質の高い在宅医療を提供しているクリニックは、MCS(メディカルケアステーション)などの多職種連携専用SNSツールを導入しています。
「電話とFAXだけ」のアナログな連携よりも、リアルタイムで写真や状態を共有できるICT導入クリニックの方が、異変への対応スピードが格段に早いです。
5. 医師の体制(複数名体制のリスクヘッジ)
一人の名医が診てくれる「個人開業」も魅力的ですが、リスク管理の観点からは「複数医師によるチーム制」(医療法人など)をおすすめします。
医師も人間です。体調を崩すこともあれば、身内に不幸があることもあります。
そんな時、代わりの医師がすぐに動ける組織力があるかどうかは、長期療養において極めて重要な安心材料です。
6. 必要な「医療処置」への対応力
現状は必要なくても、将来的に必要になる可能性がある処置については、対応可否を必ず確認してください。
- 中心静脈栄養(ポート・IVH):食事摂取が困難な場合
- 在宅酸素療法(HOT):肺気腫や心不全など
- 麻薬による疼痛管理:がん末期の緩和ケア
- 輸血:血液疾患など(※対応できる在宅医は限られます)
7. 医師との「相性」と「対話力」
最後に、最も重要と言っても過言ではないのが「話を遮らずに聞く力」です。
在宅医療の現場は病院ではなく「患者様の生活の場」です。
「医学的にはこうだから」と上から目線で指示する医師より、「ご家族はどうしたいですか?」と一緒に悩み、選択肢を提示してくれる医師こそが、真の名医です。
クリニック選びの前に、まずは訪問診療の仕組みや費用・往診との違いといった全体像を整理しておくと、より判断しやすくなります。
失敗しないクリニック選びの3ステップ
では、具体的にどう動けばいいのか。最短ルートを解説します。
ネット検索よりも先に、地域の評判を熟知しているプロに聞きましょう。
「フットワークが軽く、夜中でも嫌な顔せず来てくれる先生は誰ですか?」という聞き方がおすすめです。
いきなり契約せず、まずは「医療相談員」との面談を希望してください。
ここで対応が悪い(電話に出ない、たらい回しにする)クリニックは候補から外します。
面談の際、この記事の「7つの基準」を参考に質問してください。
特に「夜間対応の体制(誰が来るか)」と「看取りの実績」についての回答が重要です。
良いクリニックを選んでも、生活スタイルとのミスマッチで失敗することがあります。
事前に在宅医療で後悔する5つのケースと解決策を知っておくと、より失敗のない選択が可能です。

まとめ:良いクリニックは「家族の安心」を作る
訪問診療のクリニック選びは、単なる病院選びではありません。
これから先の生活を共に支える「人生のパートナー選び」です。
今回ご紹介した「7つの基準」を参考に、ぜひ妥協せずに信頼できる医師を探してください。
ご本人とご家族が、住み慣れた家で一日でも長く、穏やかな笑顔で過ごせることを心より応援しています。
まずは地域の相談窓口へ
「どこに相談すればいいかわからない」という方は、お住まいの地域の「地域包括支援センター」へご連絡ください。