「母に何か食べさせてあげたいけれど、もし喉に詰まらせたらと思うと怖くてスプーンを持てない」
「自宅で看てあげたいけれど、食事のたびにムセていて、いつか誤嚥性肺炎になるんじゃないか」
ご家族のこうした切実な声を、私は救急の現場や在宅医療の現場で何度も耳にしてきました。
特に嚥下障害が進み、医師から「誤嚥のリスクが高い」と告げられている場合、食事の時間は「楽しみ」ではなく「恐怖」の時間になってしまいがちです。
 相談者
相談者「こんなにリスクが高いのに、自宅で食事介助なんてできるの?」
「看護師さんは、食事のためだけに来てくれるの?」
結論から申し上げます。訪問看護師は、食事介助のために利用可能です。
むしろ、誤嚥のリスクが高い方こそ、プロである看護師が介入すべきケースなのです。
この記事では、在宅医療クリニックの事務長であり元看護師の私が、誤嚥リスクが高い方のための「訪問看護活用術」を徹底解説します。
中には「食事介助は看護師の仕事ではない」と断られるケースも現実にありますが、その際の解決策も包み隠さずお伝えします。
💡この記事でわかること
- 誤嚥リスクが高い人にこそ訪問看護が必要な医学的理由
- 看護師による食事介助の内容(吸引・評価・連携)
- 断られた時の対処法と、実際の現場事例
- 介護保険・医療保険(指定難病など)の制度活用法
嚥下障害で誤嚥リスクが高い時、訪問看護は食事介助に来てくれる?
冒頭でもお伝えした通り、訪問看護は食事介助のために利用可能です。
厚生労働省の定義においても、訪問看護のサービス内容には「療養上の世話(食事介助)」が明確に含まれています。
【訪問看護のサービス内容】
病状の観察、療養上の世話(清拭・洗髪・入浴・食事・排泄などの介助・指導)
出典:厚生労働省「訪問看護」
しかし、ご家族や一部のケアマネジャーの中には、「食事介助はヘルパー(訪問介護)の仕事で、看護師(訪問看護)に頼むものではない」と考えている方が少なくありません。
確かに、自力で摂取できる方の見守りや配膳であればヘルパーさんの領域です。
しかし、今回のテーマである「誤嚥リスクが高い方」の場合は、話が全く別です。
ヘルパーと看護師の決定的な違いは「リスク管理」
誤嚥リスクが高い方の食事介助において、看護師にしかできない(あるいは看護師が最も得意とする)役割は以下の通りです。
| 職種 | ヘルパー(訪問介護) | 看護師(訪問看護) |
|---|---|---|
| 主な役割 | 生活援助(配膳、摂取補助) | 医学的管理、身体機能評価 |
| 吸引 | 研修修了者のみ可(限定的) | 随時可能(判断含む) |
| 肺音の聴診 | 不可 | 可(食事前後の変化を確認) |
| 中止の判断 | マニュアル通りに対応 | 当日のバイタルで医学的に判断 |
※ヘルパーの吸引は「喀痰吸引等研修」を修了し、特定の条件下でのみ実施可能です。
リスクが高い方の場合、食事介助は単なる「栄養補給の手伝い」ではありません。
「誤嚥性肺炎を予防しながら、経口摂取を維持するための医療的ケア」になります。
だからこそ、「食事介助目的での訪問看護導入」は正当な理由として認められます。



「食べる」ことは全身運動です。
リスクが高い方にとっては、食事そのものが命がけのリハビリになります。
そこに医療職が付き添うのは、とても理にかなった選択なんですよ。
看護師による見守りも大切ですが、それ以上に重要なのが「食事そのものの安全性」です。
誤嚥性肺炎を防ぐために、プロが選ぶ「噛まなくてよい安全なムース食」への切り替えも検討してみてください。
なぜ「誤嚥リスクが高い」人ほど訪問看護が必要なのか【3つの理由】
ご家族が安心して食事を見守るために、なぜ看護師が必要なのか。その具体的なメリットを3つ解説します。
1. 食事中の「誤嚥徴候」を早期発見できるから
誤嚥というと「激しくむせる」姿を想像する方が多いですが、実はもっと怖いのが「不顕性誤嚥(むせのない誤嚥)」です。
嚥下反射が弱っている方は、食べ物が気管に入ってもむせることができず、静かに肺炎へと進行してしまいます。
✅看護師は以下のような専門的な視点で、微細なサインを見逃しません。
- 湿性嗄声(しっせいさせい)
-
声がガラガラしていないか?(喉に痰や食べ物が絡んでいる音)
- 呼吸状態の変動
-
呼吸数が上がっていないか? 努力呼吸(肩で息をするなど)になっていないか?
- SpO2(酸素飽和度)の低下
-
パルスオキシメーターを使用し、食事中に酸素数値が低下していないか?
これらを食事中リアルタイムでモニタリングできるのが、訪問看護最大の強みです。
2. 即座に吸引・対応ができ「恐怖」を払拭できるから
ご家族にとって一番の恐怖は「詰まらせたらどうしよう」という点でしょう。
訪問看護師がいれば、万が一誤嚥や窒息のリスクが生じた際、その場ですぐに吸引処置や体位ドレナージ(痰を出しやすくする姿勢調整)を行うことができます。
「いざという時は看護師さんが何とかしてくれる」という安心感は、ご本人にとってもご家族にとっても、リラックスして食事を楽しむための必須条件と言えます。
3. 言語聴覚士(ST)や医師と連携できるから
多くの訪問看護ステーションには、看護師だけでなくリハビリ専門職も在籍しています。
中でも「言語聴覚士(ST)」は飲み込みのスペシャリストです。
- 看護師:日々の食事介助を行い、様子を観察する。
- ST:看護師からの情報を元に、嚥下機能を評価し、適切な食形態や姿勢を指導する。
- 医師:ST・看護師の報告を受け、医学的な指示を出す。
この「チームケア」が機能することで、ただ漫然と食べさせるのではなく、機能維持・改善を目指したケアが可能になります。
【実話】「食事介助はできない」と断られたケースと解決策
ここまで「訪問看護は食事介助に来てくれる」と書きましたが、現実には「断られる」という壁にぶつかることがあります。
私が勤めている訪問診療クリニックで実際にあった、ある患者様の事例をご紹介します。
事例:Aさん(70代男性・指定難病)
指定難病(筋萎縮性側索硬化症など別表7に該当する疾患)をお持ちで、嚥下機能が徐々に低下していました。
ご本人の強い希望で在宅療養を続けていましたが、ご家族だけでの食事介助は限界に。
医師は「誤嚥のリスクが非常に高い。施設入所を待つ間、少なくとも1日2回の食事は看護師に入ってもらい、吸引待機下で介助すべきだ」と判断しました。
「うちは食事介助には行けません」という回答
医師から訪問看護ステーションへ指示を出しましたが、なんと返ってきた答えは「NO」でした。
そのステーションの言い分はこうです。
「食事介助は看護師の本来業務ではない。人手も不足しており、1日2回も食事のためだけに訪問時間を割くことはできない」
制度上も、医師の指示も、倫理的な必要性も揃っているのに、断られてしまったのです。
ご家族は「じゃあ、もう食べさせてあげられないの?」と途方に暮れてしまいました。
解決策:訪問看護ステーションは一つではない
しかし、ここで諦める必要はありません。このケース、最終的にどうなったと思いますか?
別の訪問看護ステーションに相談したところ、「もちろん、喜んで行かせていただきます!」と快諾されたのです。
新しいステーションの管理者はこう言いました。



「難病で食べる機能が落ちているからこそ、最期まで口から食べる支援をするのが私たちの看護です」
結果、Aさんは新しいステーションの看護師による朝・夕の食事介助を受け、誤嚥性肺炎を起こすことなく、穏やかに在宅生活を続けることができました。
【重要なポイント】
訪問看護ステーションには、それぞれ「運営方針」や「得意分野」、「マンパワーの事情」があります。
1社に断られたからといって、「制度的に無理なんだ」と誤解しないでください。それはあくまでその事業所の都合です。
ケアマネジャーや医師に相談し、「嚥下ケアに熱心なステーション」を探してもらうことが解決への近道です。
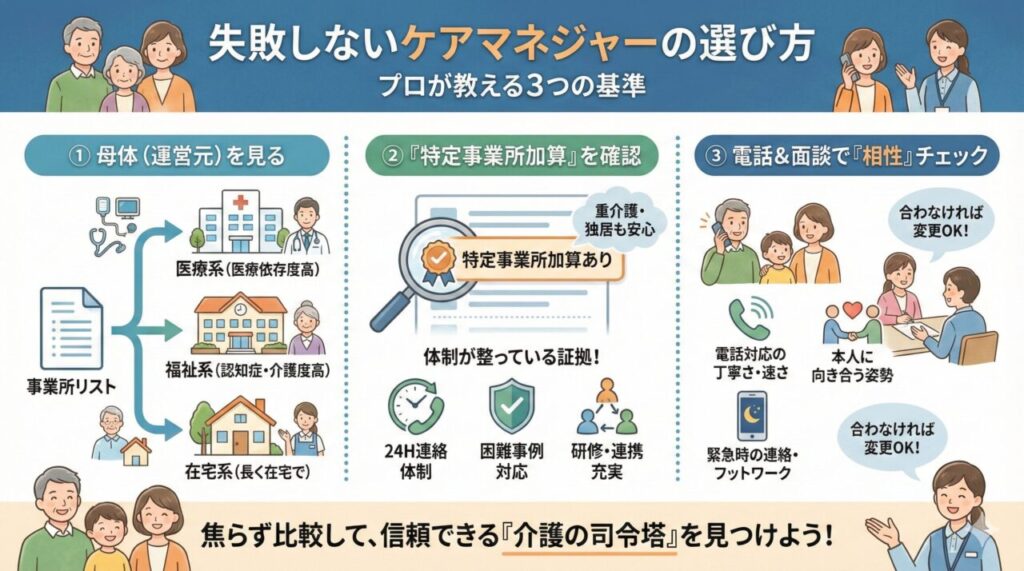
もし今のケアマネジャーに「無理です」と門前払いされたら、それは担当者との相性の問題かもしれません。
諦める前に、「親身になってくれるケアマネの探し方」を知っておくだけで、選択肢は大きく広がります。
利用するための保険制度と費用(介護保険 vs 医療保険)
訪問看護を利用する場合、基本的には「介護保険」か「医療保険」のどちらかを使います。
嚥下障害のケースではどうなるのか、整理しましょう。
基本は「介護保険」での利用
要介護認定を受けている場合、原則は介護保険が優先されます。
- 費用:1回あたり数百円〜(1〜3割負担)。
- 限度額:区分支給限度基準額(要介護度ごとの枠)の範囲内で利用。
- 課題:他のサービス(ヘルパーやデイサービス)も使っていると、単位数が足りず、毎日の食事介助(特に1日複数回)を入れるのが難しい場合があります。
頻回な介入が必要な場合は「医療保険」になることも
以下の条件に当てはまる場合、医療保険での訪問看護が可能になり、介護保険の限度額を気にせず、頻回な訪問が可能になります。
| 条件 | 訪問可能回数の目安 |
|---|---|
| 指定難病 末期がん、人工呼吸器装着など | 週4日以上可 1日2〜3回可 |
| 特別訪問看護指示書 退院直後や状態悪化など | 14日間限定で毎日可 |
※制度は複雑ですので、担当のケアマネジャーに「医療保険が使えるケースか?」を確認してみてください。
訪問看護による食事介助を依頼するまでの流れ
では、実際にサービスを利用開始するまでのステップを解説します。
「誤嚥が怖くて食事が進まない」「看護師さんに吸引待機してもらいながら食事をさせたい」と具体的に伝えます。
ケアマネ経由、または直接診察時に医師へ依頼します。
指示書の内容に「嚥下機能の評価」「食事摂取の援助」「吸引」などの記載を入れてもらうことが重要です。
担当者が決まったら、具体的な食事内容、姿勢、とろみの粘度、緊急時の連絡体制などを打ち合わせます。
必要に応じて吸引器を用意します。
購入だけでなく、介護保険でのレンタルも可能です(医師の指示が必要)。
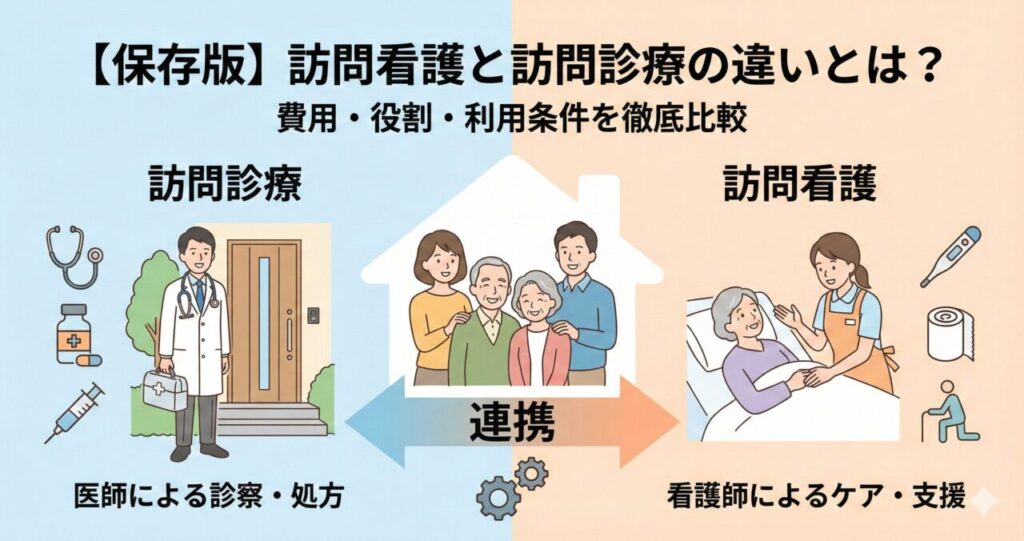
訪問看護を導入するには、主治医との連携が不可欠です。
そもそも「訪問診療(医師)」と「訪問看護」がどう役割分担しているのかを理解しておくと、医師への相談もスムーズに進みます。
嚥下障害・訪問看護に関するよくある質問
- 毎日3食すべて来てもらうことはできますか?
-
制度上はかなりハードルが高いのが現実です。
介護保険では限度額の問題、医療保険でも回数制限(基本週3回まで、別表7なら週4日以上可だが1日3回は人員的に困難なことが多い)があります。
現実的には、「一番リスクの高い夕食だけ看護師」「朝昼は家族かヘルパーでゼリーのみ」といった組み合わせプランになることが多いです。 - 訪問看護が来ていない時の食事はどうすればいいですか?
-
看護師と相談して「安全なルール」を決めましょう。
例えば、「看護師がいる時は刻み食やおかゆを食べる」「家族だけの時は、リスクの低い高カロリーゼリーやプリンのみにする」といったメリハリをつけることで、栄養を確保しつつリスクを管理できます。 - 吸引器は自分で買わないといけませんか?
-
購入またはレンタルが必要です。
カテーテル(管)は消耗品ですが、吸引器本体は要介護2以上などの条件を満たせば介護保険でレンタル(月額1,000円前後〜)できる場合が多いです。医師やケアマネジャーに「吸引器をレンタルしたい」と相談してください。 - 嚥下障害で食事に1時間近くかかります。長時間居てもらえますか?
-
訪問看護の滞在時間は、ケアプランや契約内容(30分、60分、90分など)によって決まります。
ただし、嚥下障害の方にとって長時間の食事は疲労による誤嚥リスクを高めるため、医学的には「食事は30分〜45分以内で切り上げる」ことが推奨される場合が多いです。時間はケアマネジャーや看護師と調整可能です。 - 看護師さんが来ている間、家族は外出(留守番)してもいいですか?
-
はい、もちろん可能です。
プロである看護師がそばにいますので、その間にご家族は買い物に行ったり、別室で休息をとったりしていただいて構いません。介護者の休息(レスパイト)も、訪問看護を利用する重要な目的の一つです。 - 本人が「食べたくない」と拒否した場合、すぐ帰ってしまうのですか?
-
いいえ、すぐに帰ることはありません。
「なぜ食べたくないのか(腹痛、発熱、口腔内のトラブル、鬱傾向など)」を医学的にアセスメント(評価)します。無理に食べさせることはせず、清拭(体拭き)やリハビリ、会話によるケアに切り替え、体調管理を行ってから退出します。
まとめ:プロの手を借りて「食べる喜び」を守ろう
誤嚥のリスクが高いからといって、すぐに「口から食べることを諦める」必要はありません。
もちろん、リスクはゼロにはなりません。
しかし、「何かあったらすぐに対応できるプロ」が隣にいる環境を作ることで、ご本人もご家族も、安心してスプーンを持つことができるようになります。
もし、相談したステーションに断られても、諦めないでください。
あなたの親御さんの「食べたい」という意欲を支えたいと思っている訪問看護師は、必ず地域にいます。
まずは今日、ケアマネジャーさんに一言、「食事介助のために訪問看護を入れたい」と伝えてみてください。
そこから、穏やかな食事の時間が戻ってくるはずです。